15 diciembre, 2021
El éxito de las vacunas contra el Coronavirus dejó en un segundo plano la carrera que está llevando adelante la ciencia para encontrar drogas para curar el COVID-19. Hasta el momento, existieron magros resultados para encontrar un tratamiento efectivo contra la infección con Sars-Cov-2.
Con inmunizaciones que reportaron hasta más del 90 % de eficacia, una droga para curar el COVID-19 parecía innecesaria. Sin embargo, los expertos creen que con el surgimiento de nuevas variantes del Sars-Cov-2 que evaden la respuesta inmunológica generada por las vacunas, las terapias pueden ser la segunda línea de fuego para frenar el avance del virus en personas inmunizadas.
Y, la ciencia ya está poniendo a disposición algunas drogas que pueden ser claves para frenar las “olas y brotes postvacunación” que puedan generar Ómicron y otras potenciales variantes.
Por su fácil administración y porque actúan en la fase temprana de la infección, hay dos que destacan del resto: molnupiravir y paxlovid.
«Son estrategias complementarias. Las vacunas sirven para prevenir con generación de inmunidad y los antivirales de acción directa son un tratamiento temprano en personas ya infectadas», asegura Fernando Riera, jefe de servicio de infectología del Sanatorio Allende (Córdoba) e integrante de la Sociedad Argentina de Infectología (Sadi).
Y pone como ejemplo lo que ocurre con la varicela para la que existe una vacuna y también un tratamiento (aciclovir) que sirve para prevenir la progresión de la enfermedad una vez que la persona se infectó.
Droga que podría usarse para curar en casa: molnupiravir
El molnupiravir es un antiviral del laboratorio Merck (MSD en Argentina). La gran ventaja es que se puede dar vía oral en casa y evitar así la necesidad de ocupar camas hospitalarias. Los primeros resultados de los ensayos clínicos de fase 2/3 indicaron que reducía el riesgo de hospitalización y muerte en un 50 %. Luego bajó al 30 %.
Mientras Merck espera la autorización de emergencia en EE.UU., ya logró su aprobación en Reino Unido. Allí puede aplicarse a pacientes adultos con cuadros leves a moderados de COVID-19 que tienen al menos un factor de riesgo para progresar en enfermedad grave.
En el marco de la expansión de Ómicron, el gobierno de este país ya diseñó un plan piloto para entregar estas pastillas a pacientes de riesgo, 48 horas después de que se les diagnostique COVID-19. La ventana para administrar esta droga es dentro de los primeros cinco días desde el inicio de los síntomas, por eso el testeo temprano es clave para ganar eficacia.
Sin embargo, el molnupiravir tiene un mecanismo de acción que puede generar polémica. Lo que hace es provocar que el virus produzca muchas mutaciones, lo cual le impide replicarse y seguir infectando al paciente.
La discusión es si la droga también puede generar mutaciones en el ADN de la persona. Un comité de expertos en EE.UU. aceptó darle luz verde al tratamiento en una votación muy dividida y con varios reparos. Es probable que quede descartado para las mujeres embarazadas.
Otro problema es el costo. Un primer análisis arrojó que el tratamiento (dos pastillas por día durante cinco jornadas) tendría un valor de 700 dólares.
Pero el laboratorio firmó un acuerdo con un consorcio de 105 países de ingresos bajos y medios (Medicines Patent Pool), que no incluye a Argentina, para reducir los costos hasta 17 dólares.
“Un problema es el costo, especialmente cuando es una infección masiva como el COVID-19. La población de uso deben ser las personas con factores de riesgo que pueden tener un mala evolución por la edad, inmunosupresión y otras” dice Riera.
Mientras tanto, el fármaco se sigue probando en un ensayo clínico de fase 3 en varios países. En Argentina el estudio se realiza en la Clínica Independencia (provincia de Buenos Aires) y en el Instituto Médico de la Fundación Estudios Clínicos (Santa Fe).
Qué es el paxlovid
Paxlovid (de Pfizer) es un coctel de ritonavir y otro antiviral llamado nirmatrelvir. Este último surgió hace 20 años como un tratamiento para el Sars-Cov-1, «el primer Covid». Actúa sobre la proteasa, una proteína del virus que funciona como una tijera en el proceso de replicación viral.
En ese momento nunca logró estudiarse en un ensayo clínico porque esa pandemia terminó rápidamente. El laboratorio lo adaptó al Sars-Cov-2. En los ensayos clínicos mostró un 89 % de eficacia para detener la enfermedad grave si se toma en los cinco días siguientes al inicio de los síntomas.
Nirmatrelvir no parece tener efectos secundarios graves. Sin embargo, el ritonavir interviene en el hígado para que no descompongan a nirmatrelvir y pueda actuar sobre el Sars-Cov-2.
El problema es que el ritonavir no puede ser utilizado en pacientes que requieren medicación para afecciones cardiacas, inmunológicas y control el dolor crónico. El laboratorio asegura que paxlovid es efectivo contra variantes como Ómicron.
“El sitio de acción de estos antivirales es diferente al de las vacunas. Las mutaciones del virus se dan fundamentalmente en la proteína S, que es la que usa para la ingresar a las células e infectar. Las vacunas generan respuesta inmune para esta proteína, pero los antivirales actúan en otro sitio, por lo tanto, no se ven afectado por las variantes”, detalla Riera.
El infectólogo advierte que aún no están los datos de la vida real de estas drogas que es donde se podrá ver el verdadero impacto. «Creo que son útiles y la clave es poder optimizar su uso», asegura.
Anticuerpos monoclonales, otra promesa
Los anticuerpos monoclonales (MAB, por sus siglas en inglés) fueron la gran promesa para enfrentar la pandemia. Pero el impacto de la primera generación de estos fármacos fue leve. Sus mayores problemas son los costos y la forma de aplicación, pero al principio tampoco dieron en la tecla para frenar el virus.
No obstante, una nueva generación de MAB ha demostrado eficacia de entre el 70 al 80 % frente a hospitalización o muerte. Aunque deben aplicarse en una ventana acotada desde que se detecta la infección.
El más conocido fue el cóctel de Regeneron, que recibió el expresidente Donald Trump cuando contrajo Covid-19. La FDA también autorizó una combinación del laboratorio Eli Lily y el sotrovimab, de GSK.
En este último caso se trata de un MAB de segunda generación, que mantiene su efectividad frente a la variante Ómicron.
“Las vacunas no son suficientes porque el virus muta constantemente, la inmunidad de rebaño demorará en lograrse y todavía existe desconfianza en las vacunas y desigualdad en el acceso”, comentó, en un simposio para la Sadi, Romina Quercia, infectóloga argentina que trabaja en Inglaterra.
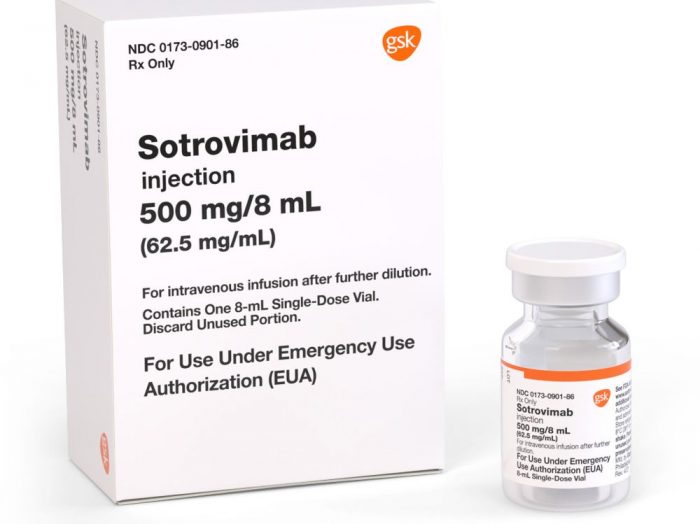
Sotrovimab tratamiento contra el coronavirus. Anticuerpo monoclonal.
Qué son el sotrivimab y evusheld
La experta, que participó del desarrollo del sotrivimab, aseguró que los MAB de segunda y tercera generación pueden funcionar como una vacuna de efecto inmediato para aplicarse previo a una situación de mucha exposición o posteriormente a que esto suceda.
A diferencia de los primeros MAB, las nuevas generaciones tienen la capacidad de bloquear el virus en sectores de la proteína S menos factibles de mutar para formar otras variantes. “Cuanto más conservada es la región donde se pega el MAB, más resistente será a las variantes”, dijo Quercia.
Y agregó: “Pero los MAB también pueden ayudar a marcar las células infectadas para ayudar a que el sistema inmunológico las detecte y elimine. Limpiar la infección del organismo”. Otra característica de los nuevos MAB es que algunos podrían aplicarse con una inyección intramuscular y no intravenosa como hasta ahora, la cual requiere hospitalización.
A su vez, los nuevos MAB están mejorando su duración para que se parezcan más a una vacuna. Es el caso de Evushled, de AstraZeneca, otro MAB aprobado recientemente por la FDA. Está recomendado para personas alérgicas e inmunodeprimidas que no pueden aplicarse la vacuna. La ventaja de Evusheld es que su efecto protector duraría hasta un año.
Sin embargo, Quercia remarcó que, por sus costos, no se podrá administrar a todos los pacientes. “Lo importante es perfilar bien a los pacientes que lo pueden necesitar, para eso es importante tener un sistema de salud robusto. Pero en el caso de pacientes inmunocomprometidos vacunados, no dudaría en aplicarlo si está disponible”, dijo.
Tratamientos actuales contra el Covid-19
Por el momento, en Argentina solo se aplican dexametasona en pacientes que ya presentan un cuadro grave de Covid-19. En algunos hospitales se utiliza remdesivir, el primer antiviral que se aprobó contra el Covid-19, pero cuyo efecto no es contundente.
El resto de las terapias consisten en calmar síntomas al inicio del cuadro con ibuprofeno o paracetamol para los dolores de cabeza y garganta y la fiebre. Y dar tratamiento de soporte con oxígeno y anticoagulantes cuando el cuadro se agrava.
Ivermectina y otras que quedaron en el camino
Las esperanzas argentinas estuvieron puestas en una serie de tratamientos que no resultaron ser muy efectivos. Son los casos del plasma de convaleciente (no recomendado por la OMS) y el suero equino hiperinmune (desarrollado por el laboratorio argentino Inmunova).
El ibuprofeno inhalado (del laboratorio cordobés Luar) todavía no completó su ensayo clínico, a pesar de que se usó en varias provincias como tratamiento compasivo. La ivermectina acumuló pruebas en contra como tratamiento para el Covid-19.
Por Lucas Viano @LucasViano
REDACCIÓN PENSAR SALUD
redaccion@pensarsalud.com.ar ¡Escribínos!
Tags: combinación de vacunas | covid | covid e hisopado | covid y cepas | covid y cuidados paliativos | covid y tratamientos-vacunas | nuevos tratamientos | vacunas contra el Covid-19